Pour aller plus loin
Le rebond des épidémies
À partir de 50% de personnes immunisées dans la population, il est nécessaire d’introduire plusieurs nouveaux cas de personnes infectées pour qu’une épidémie puisse de nouveau avoir lieu. La figure ci-dessous montre l’introduction de 5 nouveaux cas à chaque fois que l’épidémie s’éteint (cinq nouvelles introductions de 5 personnes en tout), produisant ainsi de nouvelles vagues épidémiques tant que la proportion de personnes immunisées n’atteint pas le taux d’immunité collective.
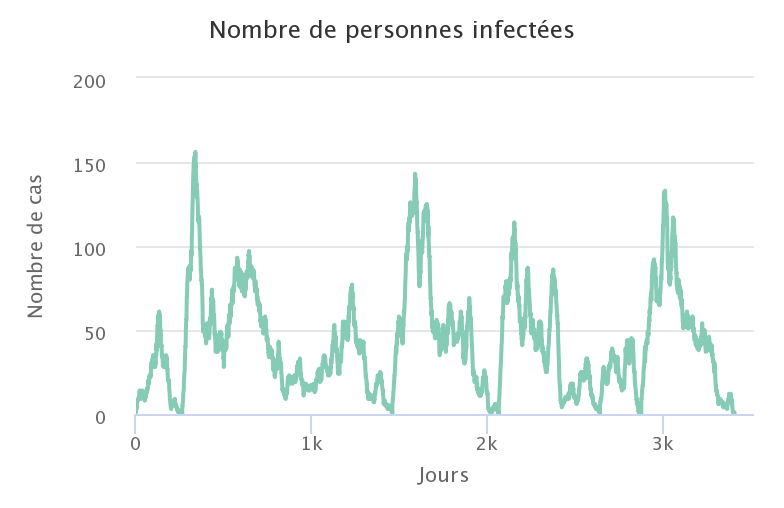
Ce résultat démontre l’intérêt de rester vigilant en période favorable aux épidémies, même lorsque le taux de personnes immunisées est élevé. Le suivi des premiers cas identifiés et le traitement des contacts potentiels (vaccination ou confinement) reste un moyen largement utilisé pour limiter le rebond local d’une épidémie.
L’importance de la régionalisation des études épidémiologiques
Dans les simulations précédentes, nous avons imaginé une immunité de la population selon un scénario de type vaccination, celle-ci étant distribuée aléatoirement dans notre territoire. Nous pourrions imaginer une immunité acquise qui soit spatialement structurée, le pathogène ayant par exemple circulé dans la zone à l’Est de l’espace de simulation. La question est alors de savoir dans quelles conditions une épidémie pourrait repartir, sachant que le taux de personnes immunisées est relativement faible au niveau de la population générale (28% par exemple), mais spatialement structuré (avec 56% de la population à l’Est qui est immunisée, contre 0% à l’Ouest).
Pour réaliser cette expérience, vous devez sélectionner dans le simulateur un taux de personnes immunisées inférieur à 50% du total de la population. En effet, lorsqu’ensuite vous allez répartir cette population, celle-ci se concentrera dans la zone Est, donc sur la moitié de la population. Dans l’exemple précédent, cela revient à dire que 56% de la population de la zone Est étant immunisée, cela donne au niveau de l’ensemble de la population un taux de personnes immunisées égal à 28%. Essayez plusieurs configurations initiales avec les mêmes paramètres pour observer les effets sur la diffusion du pathogène de la localisation de nouveaux cas dans la zone de forte ou de faible immunité.
Dans la vidéo ci-dessous nous avons simulé quatre scénarios différents :
| 20% immunisés premier cas Est | 30% immunisés premier cas Est |
|---|---|
| 20% immunisés premier cas Ouest | 30% immunisés premier cas Ouest |
|---|---|
Lorsque le premier cas apparaît à l’Ouest de la zone (les deux vidéos du bas), le pathogène se propage rapidement car il ne rencontre aucune personne immunisée. En revanche, lorsqu’il arrive à la “frontière virtuelle” créée par le groupe de personnes immunisées, sa progression ralentit fortement, pouvant même aller jusqu’à s’arrêter selon le taux d’immunité de la zone Est. Dans la vidéo en bas à gauche, la propagation du pathogène est ralentie mais la majorité de la population de l’Est est tout de même infectée à la fin, alors que dans la vidéo en bas à droite, la propagation du pathogène est stoppée très vite à la frontière Est/Ouest : l’immunité collective a protégé la zone Est !
Lorsque le premier cas apparaît à l’Est de la zone (les deux vidéos du haut), le pathogène circule à “bas bruit” au début de la simulation, la propagation n’est pas très rapide. Cependant, si le taux d’immunité collective de la zone Est n’est pas suffisant (vidéo en haut à gauche), le pathogène connaît une progression fulgurante dès qu’il parvient dans la zone de l’Ouest où il n’y a plus aucune immunité des individus. Si le taux d’immunité collective de la zone Est est suffisant (vidéo en haut à droite), alors le pathogène disparaît avant d’avoir atteint la zone Ouest et l’épidémie “ne prend pas” : l’immunité collective de la zone Est a protégé à la fois l’Est et l’Ouest !
En conclusion, ce n’est pas parce qu’une partie de la population semble mieux immunisée qu’une autre qu’elle est nécessairement à l’abri de l’infection, d’autres facteurs entrent en jeu et doivent être surveillés pour maîtriser le risque épidémique.
Pourquoi un taux par pathogène ?
L’immunité collective est intimement liée à la “facilité” avec laquelle un pathogène peut circuler parmi les individus d’une population. Cette “facilité” dépend de nombreux facteurs, tels que le mode de transmission d’hôte à hôte (par contact direct ou indirect, par vecteur…), la résistance du pathogène en dehors de son hôte (sur les vêtements, les meubles…), la durée pendant laquelle l’hôte va être contagieux, etc.
Dans le modèle que nous avons développé, nous avons utilisé trois facteurs principaux qui influencent le taux d’immunité collective : le nombre de contacts par individus, le taux de succès de la transmission lors d’un contact et la durée de la contagiosité. Le nombre de contacts par individu dépend de la structure de notre modèle (ici 8 contacts par jour au maximum), mais les deux autres paramètres varient selon le pathogène que l’on veut représenter. C’est pour cela que le taux d’immunité collective à atteindre pour protéger la population sera différent d’un pathogène à l’autre selon les valeurs de ces paramètres. Ces paramètres sont liés au fameux taux de reproduction de base, ou R0, qui a fait l’objet d’une explication sur notre site.
Ci-dessous, quelques exemples des valeurs de ces paramètres pour plusieurs maladies connues :
| Pathogène | Taux de transmission |
Durée de contagiosité |
Taux d’immunité collective |
|---|---|---|---|
| Grippe saisonnière | 0,23 | 6 jours | 70% |
| Oreillons | 1,1 | 10 jours | 85% |
| Rubéole | 0,28 | 21 jours | 90% |
| Rougeole | 1,9 | 8 jours | 95% |
Ainsi, les principales mesures de contrôle de l’épidémies concernent ces paramètres : on limite les contacts par le confinement, on limite la transmission par les mesures barrières (masque, lavage des mains) et on réduit la période de contagiosité en testant pour mettre en quarantaine les personnes infectées. Pour rendre compte de l’effet de ces trois paramètres sur l’immunité collective, il faut changer de modèle afin d’intégrer la possibilité de contacts inter personnels plus importants que dans le modèle précédent, nous y travaillons et la question correspondante devrait bientôt être en ligne !
Rappel : les modèles développés sur ce site sont des modèles pédagogiques, bien plus simples que les modèles construits et mis en oeuvre par d’autres équipes scientifiques travaillant sur la COVID-19. Ils ne se substituent pas à ces modèles de référence et ne peuvent pas être utilisés à leur place pour mener des expertises, diagnostics ou pronostics. Notre objectif est de contribuer à la création, au sein de la population, d’une meilleure connaissance des moteurs de cette épidémie qui nous concerne toutes et tous.